Inflammatory conditions of the nose and paranasal sinuses are very prevalent in the general population, resulting in marked loss of quality of life in affected patients, as well as significant work, leisure, and social activity losses. These patients require specific and specialized treatment. A wide range of oral medications are available.
ObjectiveThe present document is aimed to clarify, for professionals treating patients with inflammatory sinonasal diseases, both specialists and general practitioners, specific oral therapies in noninfectious nasal inflammatory conditions.
MethodsThe methodology used to create this article included the search for the key words: oral corticosteroids, antihistamines, antileukotrienes, rhinitis, rhinosinusitis in the MEDLINE and EMBASE databases in the last 5 years. Since no relevant article was found for the text on the subject of interest in the last 5 years, the search was extended for another 5 years, and so on, according to the authors’ needs.
ResultsRelevant literature was found regarding the use of antihistamines, antileukotrienes and oral corticosteroids in these conditions. The Brazilian Academy of Rhinology emphasizes, after extensive discussion by the collegiate, key points in the treatment with these drugs.
ConclusionThere is support in the literature for the use of these drugs; however, final considerations about the role of each of them have been made.
As afecções inflamatórias do nariz e dos seios paranasais são muito prevalentes na população geral, causam acentuada perda de qualidade de vida dos pacientes afetados, geram perdas significativas das atividades de trabalho, lazer e sociais. Esses pacientes necessitam de tratamento específico e especializado e uma ampla gama de medicações orais está disponível.
ObjetivoO presente documento tem por objetivo esclarecer àqueles que tratam das doenças nasossinusais inflamatórias, tanto especialistas quanto generalistas, sobre as terapêuticas orais nas afecções inflamatórias nasais não infecciosas.
MétodoA metodologia usada para elaboração deste artigo incluiu a busca das palavras chave: corticosteroides orais, anti‐histamínicos, antileucotrienos, rinite, rinossinusite nos bancos de dados Medline e Embase nos últimos 5 anos. Como não foi achado artigo relevante para o texto sobre o assunto de interesse nos últimos 5 anos, a busca foi estendida por mais 5 anos, e assim por diante, de acordo com a necessidade dos autores.
ResultadosLiteratura relevante foi encontrada com relação ao uso dos anti‐histamínicos, antileucotrienos e corticosteroides orais nessas afecções. A Academia Brasileira de Rinologia ressalta, após amplo debate do colegiado, pontos‐chave no tratamento com esses medicamentos.
ConclusãoHá respaldo na literatura para o uso desses medicamentos, entretanto considerações finais acerca do papel de cada deles foram feitas.
As afecções inflamatórias do nariz e dos seios paranasais são o grupo de doenças mais prevalentes na população em geral. Essas doenças, como as rinites alérgicas e não alérgicas, as rinossinusites agudas e crônicas, com e sem polipose nasal, causam acentuada queda da qualidade de vida dos pacientes afetados, geram perdas significativas das atividades de trabalho, lazer e sociais em geral. Esses pacientes necessitam de tratamento específico e especializado.
As medicações orais são de extrema importância no tratamento das doenças inflamatórias do nariz e nos seios paranasais, assim como no tratamento das doenças infecciosas das vias aéreas superiores. Embora algumas classes de medicamentos sejam usadas há décadas, novas moléculas têm sido oferecidas.
Devido à prevalência dessas doenças, existe um gasto direto e indireto muito grande associado ao tratamento, principalmente nos de longa duração. O custo associado a eles não deve ser ignorado e o uso correto dessas drogas pode gerar gastos menores tanto para o paciente e sua família quanto para a saúde pública e a sociedade.
O presente documento tem por objetivo esclarecer àqueles que tratam das doenças nasossinusais inflamatórias, tanto especialistas quanto generalistas, sobre as terapêuticas orais nasais nessas doenças não infecciosas. Por meio de uma revisão das evidências científicas, a Academia Brasileira de Rinologia vem proporcionar sua visão prática e atualizada sobre as medicações orais nasais mais usadas, com exceção das medicações que tenham antibimicrobianos na sua formulação.
A metodologia usada para elaboração deste artigo incluiu a busca das palavras‐chave: corticosteroides orais, anti‐histamínicos, antileucotrienos, rinite, rinossinusite nos bancos de dados Medline e Embase nos últimos 5 anos. Se não fosse achado artigo relevante para o texto sobre o assunto de interesse nos últimos 5 anos, a busca era estendida por mais 5 anos, e assim por diante, de acordo com a necessidade dos autores.
O papel da histamina e dos leucotrienos nas doenças inflamatórias nasaisHistaminaA histamina tem um importante papel fisiológico e pode se ligar a 4 receptores1 (tabela 1). Através dessas ligações atua na imunorregulação e inflamação alérgica. Na rinite alérgica, a histamina liberada na mucosa nasal liga‐se aos receptores H1 e desencadeia vasodilatação, aumento da permeabilidade vascular, prurido, aumento da secreção glandular e estimulação de terminações nervosas.
Os anti‐histamínicos e receptores de histamina
| Receptores | Proteína G | Atividade principal |
|---|---|---|
| H1 | Gαq | Atopia – Reação Tipo I de Gell e Coombs |
| H2 | Gαs | Trato digestivo |
| H3 | Gαi | Sistema nervoso central |
| H4 | Gαi | Quimiotaxia de eosinófilos e mastócitos |
Adaptado de III Consenso sobre rinites.1
Os receptores de histamina são classificados como receptores de proteína G e apresentam‐se na forma ativa ou inativa. A histamina estabiliza sua estruturação ativa enquanto os anti‐histamínicos, que atuam como agonistas inversos, estabilizam a conformação inativa.2
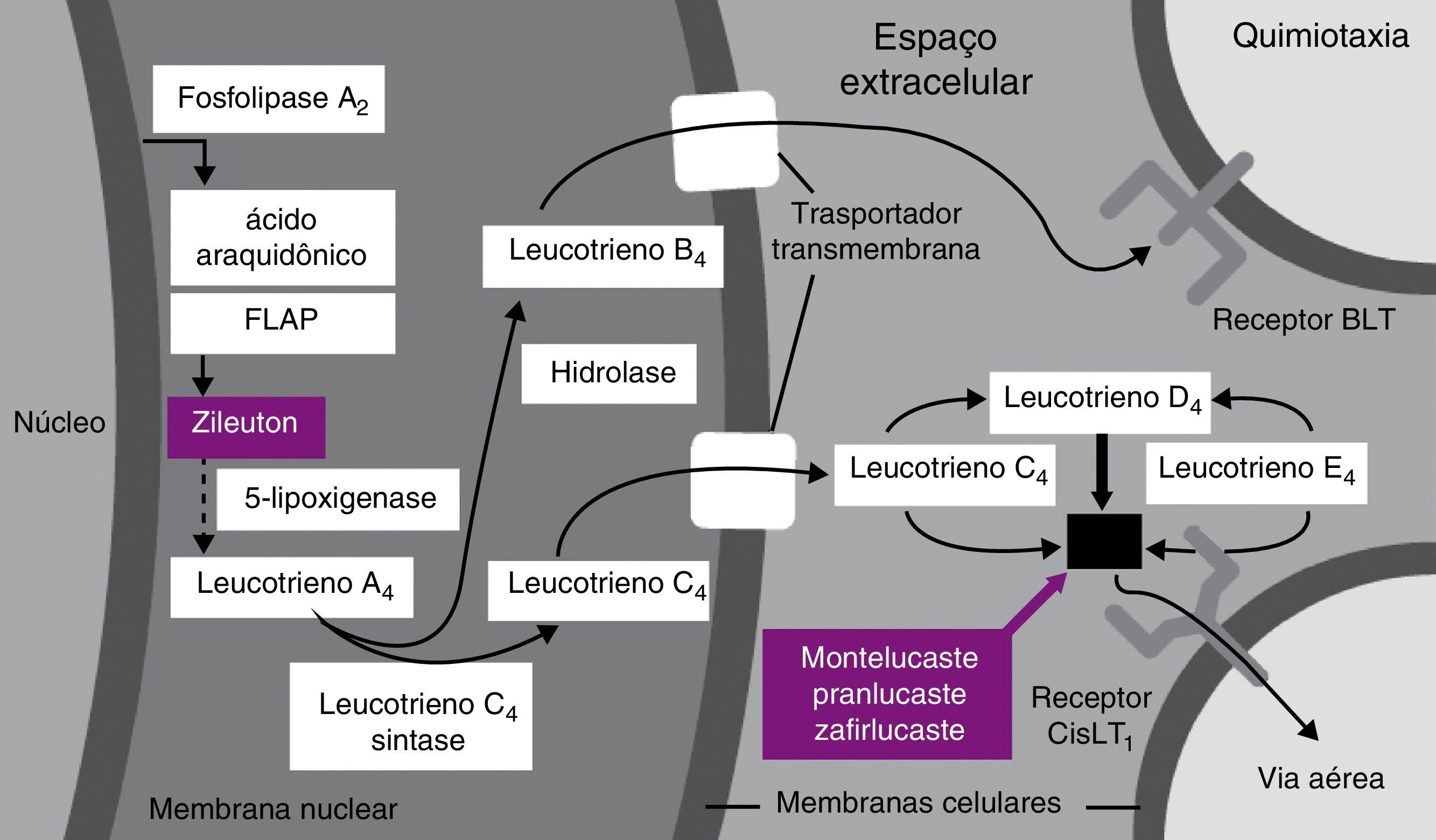
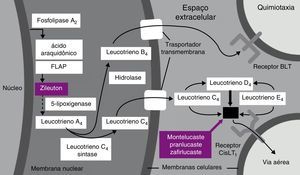
LeucotrienosA evidência do papel dos leucotrienos na fisiopatologia da doença emerge de estudos das fases imediata e tardia em desencadeamentos com alérgenos. Isso não acontecia após o contato com a metacolina.3,4 Análise da secreção de pacientes com rinite persistente mostrava altos níveis de leucotrienos cisteínicos C4 e D45 e o LTC4.6 Devido à intensa capacidade dos leucotrienos de causar inflamação, com potência milhares de vezes maior do que a da histamina, especulou‐se que a obstrução e a congestão nasal estivessem diretamente ligados a essa classe de mediadores7 (fig. 1).
A polipose nasal é uma doença inflamatória crônica do trato respiratório superior que afeta 2 a 4% da população e 2/3 dos pacientes com asma sensível ao ácido acetil salicílico. A histologia dos pólipos é similar à da asma, com eosinófilos em abundância, mastócitos e altos níveis de cistenil leucotrienos pró‐inflamatórios.8
Tem sido proposto que uma das causas potenciais da rinossinusite crônica com pólipos nasais sejam os defeitos na via dos eicosanoides, mais fortemente associada à intolerância ao ácido acetil salicílico.9 Especificamente, o aumento da síntese de leucotrienos pro‐inflamatórios e a diminuição da síntese de prostaglandinas anti‐inflamatórias têm sido o mecanismo aceito não somente para a rinossinusite crônica com pólipos nasais em pacientes sensíveis ao ácido acetil salicílico como para aqueles tolerantes a essa droga.10
Em relação aos leucotrienos e à rinossinusite crônica, existem muitos dados em relação à sua atuação na redução da inflamação, especialmente em relação ao eosinófilo e na via dos eicosanoides.11 O montelucaste mostrou redução da inflamação eosinofílica, viabilidade e produção de citocinas em pólipos nasais.12 Foi demonstrado que o influxo de cálcio (Ca+) para o mastócito pela via da ativação da liberação dos canais de Ca+ estimula a produção de leucotrienos C4, o que por sua vez ativa um maior influxo de Ca+.13
Anti‐histamínicosOs anti‐histamínicos são considerados como uma medicação padrão‐ouro no tratamento da rinite alérgica.2
Os anti‐histamínicos diminuem a reação infamatória alérgica através de sua ação nos receptores H1 e interferem na ação da histamina em neurônios sensoriais e pequenos vasos. Inibem o fator de transcrição nuclear Kapa‐beta e reduzem também a apresentação antigênica e a expressão de citocinas e moléculas de adesão celular. Reduzem, ainda, de forma dose dependente, a ativação dos mastócitos.11
Os anti‐histamínicos H1 são classificados em dois grupos. Os de primeira geração rapidamente ultrapassam a barreira hematoencefálica e ocupam receptores H1 localizados na membrana pós‐sináptica de neurônios histaminérgicos. A maior parte desses anti‐histamínicos foi introduzida no mercado antes da necessidade de estudos farmacológicos serem exigidos pelas agências reguladoras, portanto dados de farmacocinética e farmacodinâmica não estão disponíveis para a maior parte deles.11
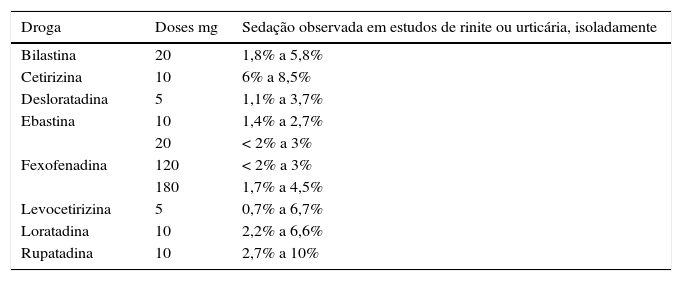
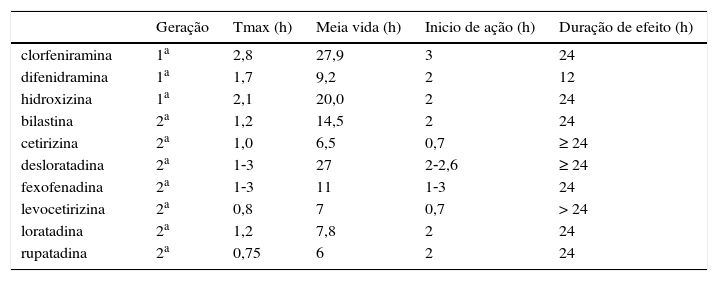
Por outro lado, os de segunda geração apresentam menor potencial de sedação (tabela 2) e os dados de farmacocinética e farmacodinâmica foram publicados para diversos grupos como adultos saudáveis, idosos, crianças, pacientes com insuficiência renal etc. (tabela 3). Da mesma forma conhecemos sua interação com alimentos e outros fármacos. Ressalta‐se que após a parada de sua ingestão a supressão da resposta à histamina nos testes alérgicos dura de 1 a 5 dias.11
Anti‐histamínicos de segunda geração e efeitos no sistema nervoso central
| Droga | Doses mg | Sedação observada em estudos de rinite ou urticária, isoladamente |
|---|---|---|
| Bilastina | 20 | 1,8% a 5,8% |
| Cetirizina | 10 | 6% a 8,5% |
| Desloratadina | 5 | 1,1% a 3,7% |
| Ebastina | 10 | 1,4% a 2,7% |
| 20 | < 2% a 3% | |
| Fexofenadina | 120 | < 2% a 3% |
| 180 | 1,7% a 4,5% | |
| Levocetirizina | 5 | 0,7% a 6,7% |
| Loratadina | 10 | 2,2% a 6,6% |
| Rupatadina | 10 | 2,7% a 10% |
Adaptado de Simons FE et al.2
Farmacocinética e farmacodinâmica de alguns anti‐histamínicos em adultos11
| Geração | Tmax (h) | Meia vida (h) | Inicio de ação (h) | Duração de efeito (h) | |
|---|---|---|---|---|---|
| clorfeniramina | 1a | 2,8 | 27,9 | 3 | 24 |
| difenidramina | 1a | 1,7 | 9,2 | 2 | 12 |
| hidroxizina | 1a | 2,1 | 20,0 | 2 | 24 |
| bilastina | 2a | 1,2 | 14,5 | 2 | 24 |
| cetirizina | 2a | 1,0 | 6,5 | 0,7 | ≥ 24 |
| desloratadina | 2a | 1‐3 | 27 | 2‐2,6 | ≥ 24 |
| fexofenadina | 2a | 1‐3 | 11 | 1‐3 | 24 |
| levocetirizina | 2a | 0,8 | 7 | 0,7 | > 24 |
| loratadina | 2a | 1,2 | 7,8 | 2 | 24 |
| rupatadina | 2a | 0,75 | 6 | 2 | 24 |
Adaptado de Simons et al.2
Os potenciais efeitos adversos dos anti‐histamínicos de primeira geração podem ser divididos de acordo com sua ação sobre outros receptores, como mostrado na tabela 4.
Potenciais efeitos adversos dos anti‐histamínicos de primeira geração2
| Local de ação | Efeito |
|---|---|
| Receptor H1 no sistema nervoso central | Sedação e redução da atenção, cognição, aprendizagem, memória e desempenho psicomotor |
| Receptor muscarínico | Boca e olhos secos, retenção urinária, taquicardia sinusal, midríase e constipação |
| Receptor de serotonina | Aumento de apetite e ganho de peso |
| Receptor alfa‐adrenérgico | Tontura e hipotensão postural |
| Canais iônicos cardíacos | Aumento do intervalo QT e arritmia ventricular |
Adaptado de Simons et al.2
Existem fortes evidências científicas de sua ação na melhoria dos sintomas da rinite alérgica e da rinoconjuntivite alérgica.2,11,14 Os anti‐histamínicos de segunda geração previnem e melhoram os espirros, o prurido nasal e a rinorreia, que caracterizam a resposta imediata da reação alérgica Tipo I da classificação de Gell e Coombs. Contudo, apresentam baixo efeito sobre a congestão nasal (fase tardia) (tabela 5). Controlam ainda os sintomas oculares, como eritema, lacrimejamento, prurido e edema.2,11,14
Efeito dos medicamentos sobre os sintomas de rinite alérgica
| Espirros | Rinorreia | Obstrução nasal | Prurido nasal | |
|---|---|---|---|---|
| Anti‐histamínicos orais | ++ | ++ | + | +++ |
| Descongestionantes orais | +++ | |||
| Antileucotrienos | + | + | + | + |
Modificado de III Consenso sobre Rinites da Academia Americana de Otorrinolaringologia e Cirurgia de Cabeça e Pescoço.1
Segundo a Academia Americana de Otorrinolaringologia e Cirurgia de Cabeça e Pescoço e o consenso Rinite Alérgica e seu Impacto na Asma (Allergic Rhinitis and Its Impact on Asthma) recomenda‐se o uso dos anti‐histamínicos orais de segunda geração para pacientes com rinite alérgica. Embora não sejam tão eficazes quanto os corticosteroides intranasais, nos casos leves e moderados têm a vantagem do custo, do rápido início de ação e da manutenção da eficiência em uso regular. Seu maior benefício é com o uso regular, contudo a administração “quando necessário” é de grande utilidade como medicamento de resgate.2,14
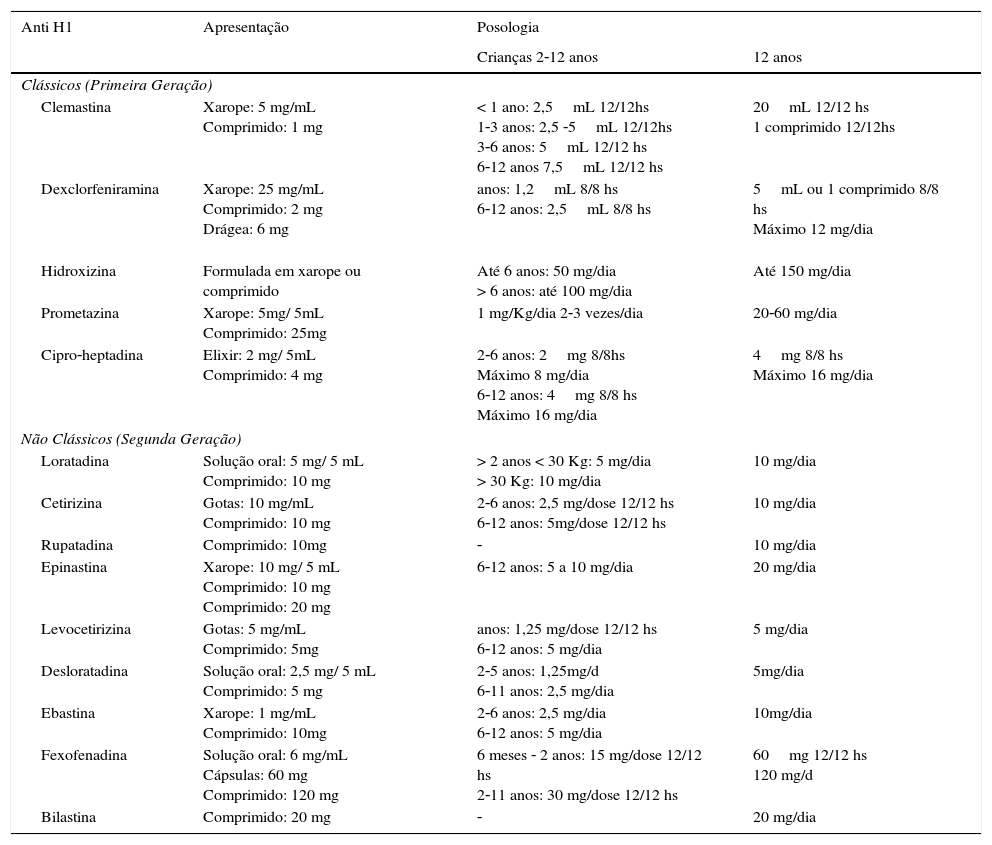
As doses dos anti‐histamínicos de primeira e segunda geração para adultos e crianças estão na tabela 6.
Apresentação e posologia dos anti‐histamínicos
| Anti H1 | Apresentação | Posologia | |
|---|---|---|---|
| Crianças 2‐12 anos | 12 anos | ||
| Clássicos (Primeira Geração) | |||
| Clemastina | Xarope: 5 mg/mL Comprimido: 1 mg | < 1 ano: 2,5mL 12/12hs 1‐3 anos: 2,5 ‐5mL 12/12hs 3‐6 anos: 5mL 12/12 hs 6‐12 anos 7,5mL 12/12 hs | 20mL 12/12 hs 1 comprimido 12/12hs |
| Dexclorfeniramina | Xarope: 25 mg/mL Comprimido: 2 mg Drágea: 6 mg | anos: 1,2mL 8/8 hs 6‐12 anos: 2,5mL 8/8 hs | 5mL ou 1 comprimido 8/8 hs Máximo 12 mg/dia |
| Hidroxizina | Formulada em xarope ou comprimido | Até 6 anos: 50 mg/dia > 6 anos: até 100 mg/dia | Até 150 mg/dia |
| Prometazina | Xarope: 5mg/ 5mL Comprimido: 25mg | 1 mg/Kg/dia 2‐3 vezes/dia | 20‐60 mg/dia |
| Cipro‐heptadina | Elixir: 2 mg/ 5mL Comprimido: 4 mg | 2‐6 anos: 2mg 8/8hs Máximo 8 mg/dia 6‐12 anos: 4mg 8/8 hs Máximo 16 mg/dia | 4mg 8/8 hs Máximo 16 mg/dia |
| Não Clássicos (Segunda Geração) | |||
| Loratadina | Solução oral: 5 mg/ 5 mL Comprimido: 10 mg | > 2 anos < 30 Kg: 5 mg/dia > 30 Kg: 10 mg/dia | 10 mg/dia |
| Cetirizina | Gotas: 10 mg/mL Comprimido: 10 mg | 2‐6 anos: 2,5 mg/dose 12/12 hs 6‐12 anos: 5mg/dose 12/12 hs | 10 mg/dia |
| Rupatadina | Comprimido: 10mg | ‐ | 10 mg/dia |
| Epinastina | Xarope: 10 mg/ 5 mL Comprimido: 10 mg Comprimido: 20 mg | 6‐12 anos: 5 a 10 mg/dia | 20 mg/dia |
| Levocetirizina | Gotas: 5 mg/mL Comprimido: 5mg | anos: 1,25 mg/dose 12/12 hs 6‐12 anos: 5 mg/dia | 5 mg/dia |
| Desloratadina | Solução oral: 2,5 mg/ 5 mL Comprimido: 5 mg | 2‐5 anos: 1,25mg/d 6‐11 anos: 2,5 mg/dia | 5mg/dia |
| Ebastina | Xarope: 1 mg/mL Comprimido: 10mg | 2‐6 anos: 2,5 mg/dia 6‐12 anos: 5 mg/dia | 10mg/dia |
| Fexofenadina | Solução oral: 6 mg/mL Cápsulas: 60 mg Comprimido: 120 mg | 6 meses ‐ 2 anos: 15 mg/dose 12/12 hs 2‐11 anos: 30 mg/dose 12/12 hs | 60mg 12/12 hs 120 mg/d |
| Bilastina | Comprimido: 20 mg | ‐ | 20 mg/dia |
Modificado de Mion O et al.15
Na rinossinusite aguda bacteriana os anti‐histamínicos não são recomendados.16 Nos casos virais podem ser usados para alívio de espirros e rinorreia.8 Em pacientes com rinossinusite crônica com ou sem polipose não há recomendação de uso de anti‐histamínico oral, a não ser em alérgicos. Segundo estudos de medicina baseada em evidência, há melhoria em escores clínicos e endoscópicos nesses pacientes.8
A ingestão de anti‐histamínicos de primeira geração pode ocasionalmente causar intensa tontura, confusão, delírio, coma e depressão respiratória. Em crianças, por outro lado, podem ocorrer efeitos paradoxais, como excitação, irritabilidade, hiperatividade, insônia e alucinação.2
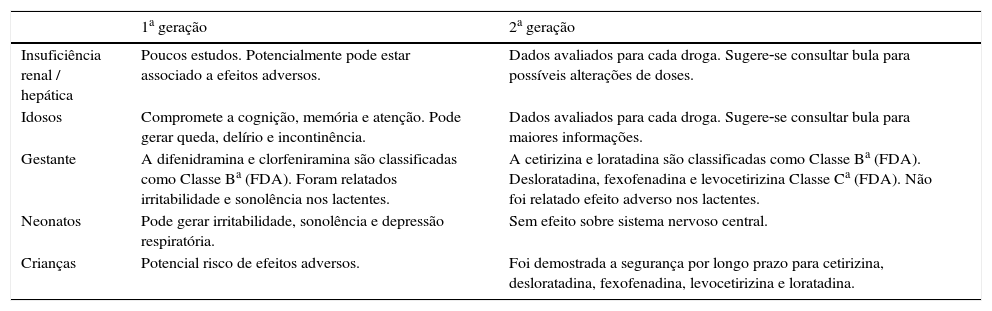
Diferentemente, os de segunda geração, nas doses usuais, praticamente são isentos de efeitos adversos sobre o sistema nervoso central e ação nos receptores muscarínicos, de serotonina e alfa‐adrenérgicos.11 Sua segurança em populações especiais encontra‐se descrita na tabela 7.
Efeitos adversos em populações especiais11
| 1a geração | 2a geração | |
|---|---|---|
| Insuficiência renal / hepática | Poucos estudos. Potencialmente pode estar associado a efeitos adversos. | Dados avaliados para cada droga. Sugere‐se consultar bula para possíveis alterações de doses. |
| Idosos | Compromete a cognição, memória e atenção. Pode gerar queda, delírio e incontinência. | Dados avaliados para cada droga. Sugere‐se consultar bula para maiores informações. |
| Gestante | A difenidramina e clorfeniramina são classificadas como Classe Ba (FDA). Foram relatados irritabilidade e sonolência nos lactentes. | A cetirizina e loratadina são classificadas como Classe Ba (FDA). Desloratadina, fexofenadina e levocetirizina Classe Ca (FDA). Não foi relatado efeito adverso nos lactentes. |
| Neonatos | Pode gerar irritabilidade, sonolência e depressão respiratória. | Sem efeito sobre sistema nervoso central. |
| Crianças | Potencial risco de efeitos adversos. | Foi demostrada a segurança por longo prazo para cetirizina, desloratadina, fexofenadina, levocetirizina e loratadina. |
Adaptado de Simons.2
A classificação do risco do uso de drogas na gestação segundo a Food and Drug Administration (FDA). Categoria A – estudos adequados e bem controlados não demonstraram riscos ao feto no primeiro trimestre da gestação (não há evidência de risco nos outros trimestres); B – Estudos na reprodução animal não demostraram risco para o feto e não existem estudos adequados e bem controlados em gestantes; C – Estudos na reprodução animal demonstraram efeitos adversos no feto e não há estudos adequados e bem controlados em humanos, contudo os potenciais benefícios podem justificar o uso da droga em mulheres grávidas apesar dos riscos potenciais; D – Existem evidências de risco para o feto baseadas em reações adversas de estudos investigacionais ou estudos pós‐marketing, contudo os potenciais benefícios podem justificar o uso da droga em mulheres grávidas apesar dos riscos potenciais; X – Estudos em animais ou humanos demonstraram alterações fetais ou há evidência de risco ao feto humano baseado em reações adversas de estudos investigacionais ou pós‐marketing e os riscos envolvidos no uso da droga em mulheres grávidas não justificam os potenciais benefícios. FDA Pregnancy Categories. Acessado em 02 de abril de 2016. Disponível em: http://www.drugs.com/pregnancy‐categories.html.
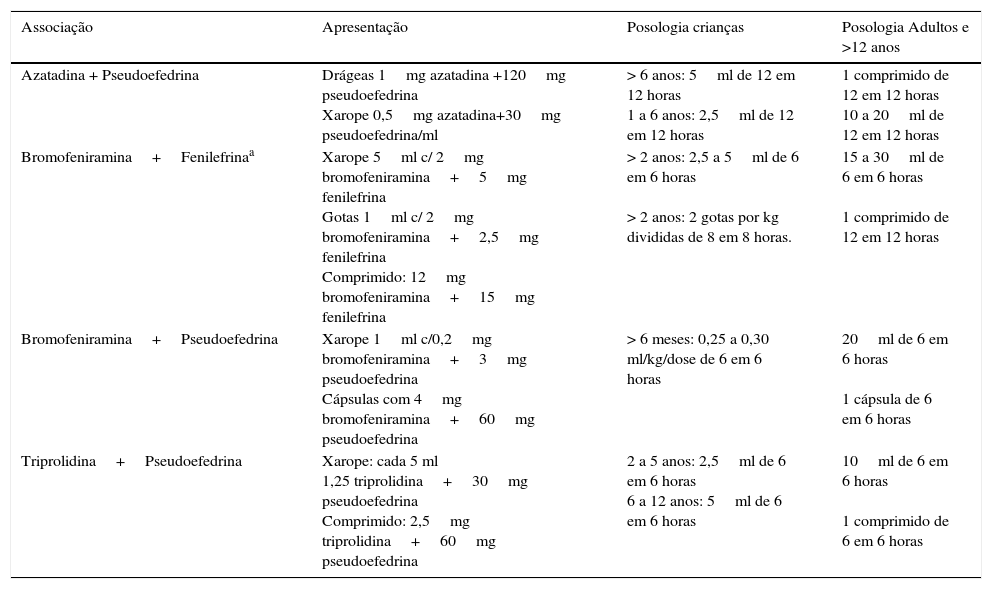
Os descongestionantes nasais são subdivididos em orais e tópicos. Por serem agonistas alfa adrenérgicos, seu principal efeito é a vasoconstrição.1 A pseudoefedrina é o descongestionante mais usado em associação com anti‐histamínicos (tabelas 8 e 9). A associação tem melhor efeito do que as drogas isoladas no controle dos sintomas nasais, contudo aumenta‐se a chance de efeitos adversos, como insônia, cefaleia, boca seca e irritabilidade.17,18 Seu uso reduz a hiperemia, o edema e a congestão nasal.18 Sua segurança é conhecida em doses únicas diárias de até 240mg para o controle da obstrução nasal em rinite alérgica sazonal, outras alergias respiratórias e rinossinusites.18
Associação de anti‐histamínicos de primeira geração com descongestionantes1
| Associação | Apresentação | Posologia crianças | Posologia Adultos e >12 anos |
|---|---|---|---|
| Azatadina + Pseudoefedrina | Drágeas 1mg azatadina +120mg pseudoefedrina Xarope 0,5mg azatadina+30mg pseudoefedrina/ml | > 6 anos: 5ml de 12 em 12 horas 1 a 6 anos: 2,5ml de 12 em 12 horas | 1 comprimido de 12 em 12 horas 10 a 20ml de 12 em 12 horas |
| Bromofeniramina+Fenilefrinaa | Xarope 5ml c/ 2mg bromofeniramina+5mg fenilefrina Gotas 1ml c/ 2mg bromofeniramina+2,5mg fenilefrina Comprimido: 12mg bromofeniramina+15mg fenilefrina | > 2 anos: 2,5 a 5ml de 6 em 6 horas > 2 anos: 2 gotas por kg divididas de 8 em 8 horas. | 15 a 30ml de 6 em 6 horas 1 comprimido de 12 em 12 horas |
| Bromofeniramina+Pseudoefedrina | Xarope 1ml c/0,2mg bromofeniramina+3mg pseudoefedrina Cápsulas com 4mg bromofeniramina+60mg pseudoefedrina | > 6 meses: 0,25 a 0,30 ml/kg/dose de 6 em 6 horas | 20ml de 6 em 6 horas 1 cápsula de 6 em 6 horas |
| Triprolidina+Pseudoefedrina | Xarope: cada 5 ml 1,25 triprolidina+30mg pseudoefedrina Comprimido: 2,5mg triprolidina+60mg pseudoefedrina | 2 a 5 anos: 2,5ml de 6 em 6 horas 6 a 12 anos: 5ml de 6 em 6 horas | 10ml de 6 em 6 horas 1 comprimido de 6 em 6 horas |
Adaptado de III Consenso sobre rinites.1
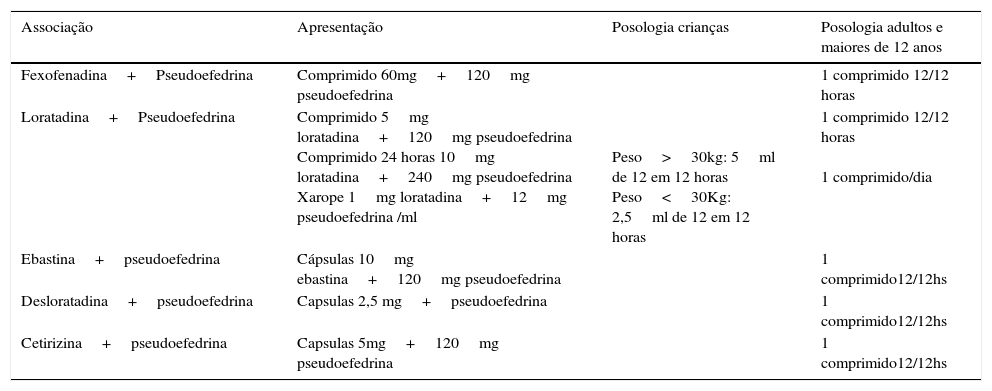
Associação de anti‐histamínicos de segunda geração com descongestionantes orais1
| Associação | Apresentação | Posologia crianças | Posologia adultos e maiores de 12 anos |
|---|---|---|---|
| Fexofenadina+Pseudoefedrina | Comprimido 60mg+120mg pseudoefedrina | 1 comprimido 12/12 horas | |
| Loratadina+Pseudoefedrina | Comprimido 5mg loratadina+120mg pseudoefedrina Comprimido 24 horas 10mg loratadina+240mg pseudoefedrina Xarope 1mg loratadina+12mg pseudoefedrina /ml | Peso>30kg: 5ml de 12 em 12 horas Peso<30Kg: 2,5ml de 12 em 12 horas | 1 comprimido 12/12 horas 1 comprimido/dia |
| Ebastina+pseudoefedrina | Cápsulas 10mg ebastina+120mg pseudoefedrina | 1 comprimido12/12hs | |
| Desloratadina+pseudoefedrina | Capsulas 2,5 mg+pseudoefedrina | 1 comprimido12/12hs | |
| Cetirizina+pseudoefedrina | Capsulas 5mg+120mg pseudoefedrina | 1 comprimido12/12hs |
Um estudo recente solicitado pela Food and Drug Administration (FDA) para avaliar a eficácia da fenilefrina no controle da obstrução nasal demonstrou que ela tem efeito semelhante ao placebo quando administrada na dose de até 40mg a cada quatro horas.19
Não há evidência de eficácia do uso de descongestionantes em casos de rinossinusite aguda bacteriana em crianças ou adultos, assim como em pacientes com rinossinusite crônica (com ou sem polipose).20,21
A pseudoefedrina tem mínimo metabolismo hepático e é eliminada, de forma inalterada, na urina. Sua meia‐vida é de 4 a 8 horas.21,22 Os descongestionantes orais devem ser prescritos com cautela para idosos, crianças, pacientes com histórico de arritmia cardíaca, angina pectoris, doença cerebrovascular, hipertensão, retenção urinária, hipertireoidismo e devem ser evitados em pacientes com hipertrofia prostática e para atletas, já que é considerado doping.23,24
Anti‐histamínicos associados aos antileucotrienosRecentemente foi lançada no mercado uma associação de anti‐histamínico com antileucotrieno. Seu objetivo é melhorar o efeito clínico das drogas, quer seja por somação ou potencialização dos mesmos. Além disso, pode melhorar a adesão ao tratamento por oferecer em um mesmo comprimido duas classes diferentes de medicamentos.
Alguns estudos, majoritariamente direcionados à rinite, mostraram que o montelucaste foi associado a variados anti‐histamínicos de segunda geração, como loratadina,25,26 fexofenadina,27 desloratadina28 e cetirizina.29 Uma metanálise demonstrou que seu efeito clínico é superior ao do placebo.30 Outros estudos revelam que a associação é superior ao anti‐histamínico ou antileucotrieno isolados no controle dos sintomas da rinite alérgica.29,31
São poucos os estudos que avaliaram a combinação levocetirizina e montelucaste, mas os resultados têm sido promissores, superam associações com outros anti‐histamínicos. A associação da levocetirizina e do montelucaste apresentou resultados superiores, com efeito aditivo benéfico no tratamento da rinite alérgica persistente.32,33 Alguns trabalhos mostram que tal combinação traz benefícios na prevenção dos sintomas de pacientes com pouca resposta à monoterapia e no controle dos sintomas, principalmente os noturnos.34,35
Antagonistas de leucotrienosO antagonista de receptor de leucotrieno montelucaste é usado no controle das doenças alérgicas, como a asma e a rinite, pois é um bloqueador de receptor que se liga com alta afinidade e seletividade aos receptores cisteínicos encontrados nas vias aéreas.36,37 Não tem efeito broncodilatador, mas melhora a função pulmonar de pacientes com asma moderada e grave,38 além de melhorar os sintomas de rinite,39 apneia do sono40 e conjuntivite,41 e pode ser usado como terapia adjuvante na urticária crônica.42 As diretrizes GINA (Global Initiative for Asthma),43 PRACTALL (Practicing Allergology)44 e ARIA (Allergic Rihinitis and its Impact on Asthma)11 recomendam o uso do montelucaste como agente terapêutico para o controle da asma e da rinite.
Afinidade e seletividade para o receptor cisteínicoO montelucaste, ao ligar‐se com alta afinidade e seletividade aos receptores cisteínicos (Cys LT), promove o bloqueio fisiológico dos leucotrienos C1 a C4, D e E. Essa ligação não acontece com outros receptores da via respiratória (colinérgico, prostanoide, beta‐adrenérgico). O montelucaste, assim como outro antagonista de leucotrienos, o zafirlucaste, são igualmente ligantes potentes do receptor Cys LT, de forma mais intensa do que pranlucaste e outros compostos equivalentes (LM‐1507 e LM‐1484).45
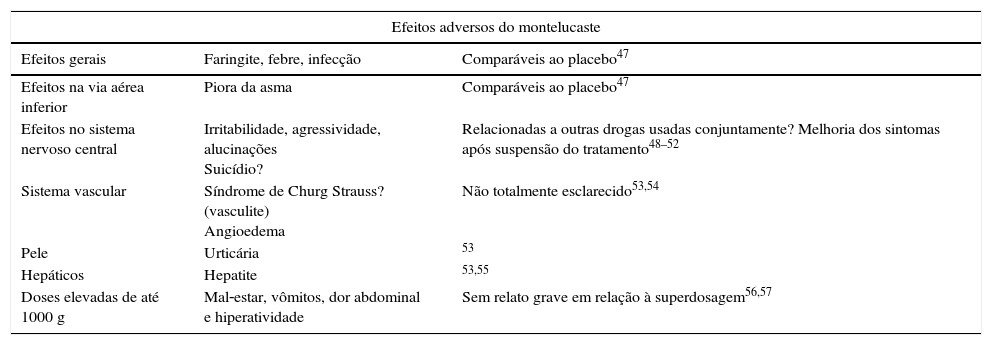
Segurança e efeitos colateraisMontelucaste tem se mostrado uma droga com alto perfil de segurança e é recomendado para o tratamento da asma e da rinite por consensos e diretrizes globais.11,44,45 A incidência geral de efeitos adversos é considerada baixa (tabela 10). A Fundação Cochrane avaliou a droga como mais segura do que os beta‐2 agonistas de longa.46
Efeitos colaterais dos antileucotrienos48–59
| Efeitos adversos do montelucaste | ||
|---|---|---|
| Efeitos gerais | Faringite, febre, infecção | Comparáveis ao placebo47 |
| Efeitos na via aérea inferior | Piora da asma | Comparáveis ao placebo47 |
| Efeitos no sistema nervoso central | Irritabilidade, agressividade, alucinações Suicídio? | Relacionadas a outras drogas usadas conjuntamente? Melhoria dos sintomas após suspensão do tratamento48–52 |
| Sistema vascular | Síndrome de Churg Strauss? (vasculite) Angioedema | Não totalmente esclarecido53,54 |
| Pele | Urticária | 53 |
| Hepáticos | Hepatite | 53,55 |
| Doses elevadas de até 1000 g | Mal‐estar, vômitos, dor abdominal e hiperatividade | Sem relato grave em relação à superdosagem56,57 |
Diversos estudos, desde a década de 1990, têm investigado a possível eficácia dos antagonistas de leucotrienos no tratamento da rinite alérgica.58,59
Em rinite alérgica foi avaliados o antagonista zafirlucaste, que mostrou alguma proteção,59 assim como o pranlucaste.60 O uso do montelucaste resultou em maior eficácia, inclusive com bom custo‐benefício,61 apesar de ser menos efetivo do que o corticosteroide nasal.35
Vários autores avaliaram a ação do montelucaste em estudos com mais de mil pacientes com rinite sazonal62,63 e persistente,64 comprovaram a melhoria de todos os sintomas cardinais da rinite alérgica, com efeito no sono e na qualidade do sono, sintomas oculares, rinoconjuntivite alérgica e na qualidade de vida em geral.60,62–64
A eficácia dos antileucotrienos na rinite alérgica e asma, após mais de 15 anos de uso, é amplamente comprovada. O montelucaste foi muito bem avaliado para o tratamento para a rinite alérgica sazonal e perene. Produz melhorias significativas nos sintomas nasais e oculares entre 1 e 3 dias, sintomas noturnos, qualidade do sono e qualidade de vida.60
Antileucotrienos e rinossinusite crônica com e sem pólipo nasalA polipose nasal é uma doença inflamatória crônica do trato respiratório superior que afeta 2 a 4% da população e 2/3 dos pacientes com asma sensível ao ácido acetil salicílico.8
Apesar de a fisiopatologia das rinossinusites crônicas sugerir o uso de antileucotrienos, os estudos clínicos randomizados duplo‐cegos não apoiam tão claramente os estudos teóricos em relação à eficácia dos inibidores de leucotrienos.65
Os antagonistas de leucotrienos, como o montelucaste, zafirlucaste e zileuton, foram avaliados em estudos que envolveram pacientes com rinossinusite crônica com polipose nasal e AERD.66,67 Os resultados não foram claros. Muitos estudos abertos não controlados sugerem o benefício dos antileucotrienos na sintomatologia, no tamanho dos pólipos nasais e nos escores tomográficos.68 Outros resultados incluem melhoria significativa de escores em sintomas de cefaleia, dor e pressão facial, desconforto auditivo, dor dentária, secreção nasal purulenta, gotejamento pós‐nasal, congestão e obstrução nasal e também olfação.69 Esses estudos concluem que medicamentos modificadores de leucotrienos, se adicionados a medicações padrão, inclusive corticosteroides, resultam em melhoria dos sintomas nasais de pacientes com rinossinusite crônica com e sem polipose.70–72
Entretanto, os dados de estudos duplo‐cegos, randomizados e controlados não apoiam consistentemente o benefício da terapia com antileucotrienos em pacientes com rinossinusite crônica.66,73 Apesar de os antileucotrienos serem efetivos nos pacientes com AERD, eles não são mais efetivos do que nos pacientes tolerantes ao ácido acetil salicílico.74,75
Em relação à associação do montelucaste com os corticosteroides intranasais, existem estudos que comprovam a eficácia do uso combinado na rinossinusite crônica. O montelucaste adicionado aos corticosteroides intranasais melhora os sintomas dos pacientes com rinossinusite crônica, com perfil de segurança excelente.76
Por esses motivos, a ação dos antileucotrienos, quando analisada sob o ponto de vista da medicina baseada em evidências, revela um limitado nível de eficácia e tem um baixo grau de recomendação em pacientes que sofrem de rinossinusite crônica com polipose nasal.77
O montelucaste foi o antileucotrieno mais usado até agora. Suas ações anti‐inflamatórias, principalmente as relacionadas ao eosinófilo e às suas citocinas, são comprovadas por diversos estudos. Outro fator importante quando falamos de montelucaste é a sua alta segurança e tolerabilidade, mesmo em crianças.11 O que é claramente depreendido é sua utilidade nos pacientes alérgicos, com asma e os com intolerância ao ácido acetil salicílico. Esses são os pacientes com rinossinusite crônica que devem usar os antileucotrienos como tratamento, seja como adjuvante ou não, para pós‐operatório e manutenção.
Corticosteroides oraisOs glicocorticosteroides (GC) são uma classe de drogas com ações em diversas funções celulares, seu efeito importante nos mecanismos envolvidos na inflamação os tornam uma das principais vias de tratamento de doenças autoimunes e inflamatórias, como asma, alergia, artrite reumatoide, esclerose múltipla, doenças inflamatórias intestinais.78 Essa característica proporciona também um papel relevante nas doenças inflamatórias nasais. Entretanto, seus benefícios terapêuticos são limitados pelos efeitos colaterais associados ao seu uso por tempo prolongado e em altas doses.
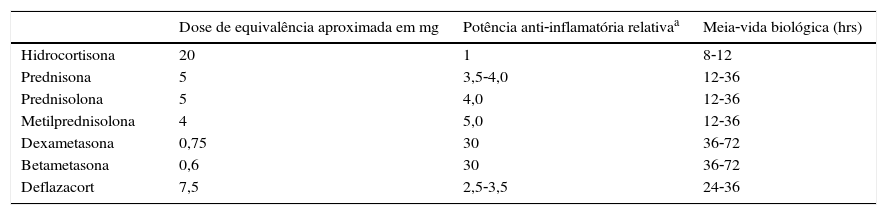
Esses efeitos incluem osteoporose, atrofia de pele, diabetes, glaucoma, catarata, hipertensão, necrose avascular, infecção e aumento de gordura abdominal.79 Na tabela 11 encontramos os principais GC sistêmicos usados na prática clínica com sua tabela de equivalência e potência anti‐inflamatória.80 Adotamos a terminologia corticosteroides (CS) como sinônimo dos GC.
Equivalência, potência anti‐inflamatória e meia vida dos corticosteroides
| Dose de equivalência aproximada em mg | Potência anti‐inflamatória relativaa | Meia‐vida biológica (hrs) | |
|---|---|---|---|
| Hidrocortisona | 20 | 1 | 8‐12 |
| Prednisona | 5 | 3,5‐4,0 | 12‐36 |
| Prednisolona | 5 | 4,0 | 12‐36 |
| Metilprednisolona | 4 | 5,0 | 12‐36 |
| Dexametasona | 0,75 | 30 | 36‐72 |
| Betametasona | 0,6 | 30 | 36‐72 |
| Deflazacort | 7,5 | 2,5‐3,5 | 24‐36 |
Adaptado de anti‐inflamatórios hormonais: glicocorticoides.80
Os corticosteroides agem sobre a síntese proteica. Ao penetrar nas células ligam‐se a receptores denominados receptores de glicocorticosteroides e direcionam‐se ao núcleo celular, onde desencadeiam seus efeitos genômicos. Apresentam dois mecanismos de ação. O primeiro é denominado de transativação, quando induz a síntese de proteínas como lipocortina‐1, receptores beta‐adrenérgicos, inibidor de leucoprotease secretora. Apresentam também uma ação de transrepressão, na qual há inibição da síntese de citocinas inflamatórias e moléculas de adesão entre outras. Tal mecanismo parece ser o mais relevante nas doenças inflamatórias e também o menos relacionado aos efeitos adversos desta classe de drogas.1,81
Rinossinusite aguda bacterianaUma revisão Cochrane relata não haver evidência atual consistente para o uso de corticosteroides sistêmicos, como monoterapia para o tratamento de rinossinusite aguda.82 Nos pacientes nos quais houve associação dos corticosteroides com antibióticos sistêmicos, parece haver algum benefício como alívio sintomático, embora dados atuais sejam limitados. O benefício em curto prazo se verifica com a redução nos escores de dor, parece haver melhoria nos sintomas mais agudos de dor facial e cefaleia.82,83 Não há evidência de resultados melhores em longo prazo (acima de 2 semanas), a partir de 10 dias a melhoria verificada em grupos tratados com associação de corticosteroides e antibióticos se assemelha aos grupos placebo.83,84 Dessa forma, os corticosteroides podem trazer um alívio sintomático em curto prazo como terapia adjuvante.
Rinossinusite crônicaRevisão sistemática recente sugere papel importante para os corticosteroides sistêmicos nas agudizações das rinossinusites crônicas (RSC) com pólipos, é indicado para tratamento intermitente curto (1‐3 semanas).85 Esta pesquisa cita 3 revisões sistemáticas prévias para uso em RSC,86–88 demonstra associação com a melhoria de sintomas, dos questionários de qualidade de vida e do escore de pólipos comparado com placebo, perfaz 5 ensaios clínicos controlados e randomizados. Entretanto, os ensaios demonstraram melhoria apenas em curto prazo, cerca de 2‐3 semanas, com seguimento limitado de 2 a 6 meses.
Nas RSC sem pólipos a evidência na literatura é mais limitada, os estudos são heterogêneos e sem grupo controle, faltam ensaios clínicos randomizados e controlados, denota‐se um nível de evidência menos elevado. O uso dos corticosteroides sistêmicos em pacientes com RSC sem pólipos carece de pesquisas com metodologia mais substancial.
Uma metanálise e revisão sistemática avaliou o papel dos corticosteroides na cirurgia endoscópica funcional dos seios paranasais.89 Foram incluídos 18 estudos, com 1.309 pacientes, foram avaliados estudos com populações mistas de RSC com e sem pólipos e o uso de corticosteroides sistêmicos e/ou tópicos. Os resultados apontam para um benefício intraoperatório significativo: redução significativa da perda sanguínea, redução no tempo cirúrgico e melhoria da qualidade do campo cirúrgico. Não houve diferença significativa na dor pós‐operatória e nos escore de sintomas pós‐operatórios. Entretanto, os escores de avaliação endoscópica pós‐operatória foram significativamente melhores no grupo que usou corticosteroides. O subgrupo de pacientes com RSC com pólipos apresentou menor taxa de recorrência com relação aos controles.
Rinite alérgicaO uso de corticosteroides por um breve período pode ser uma opção terapêutica nos pacientes com rinite alérgica não responsivos a outros tratamentos.90 A existência de outras opções de tratamento muito eficazes aliada ao potencial de efeitos adversos do uso dos esteroides, principalmente por tempo prolongado, não justifica o seu uso na rinite alérgica de forma sistemática e rotineira, portanto não são considerados como primeira linha de tratamento.91
Considerações finaisRecomenda‐se preferência para o uso de anti‐histamínicos de segunda geração em detrimento dos de primeira devido ao melhor perfil de segurança. No que se refere a sonolência ou sedação, dentre os de segunda geração devem ser considerados dose, tempo de uso e sensibilidade individual de cada paciente.
O uso de descongestionante oral é útil no alívio de sintoma de obstrução nasal aguda. Recomenda‐se cautela no seu uso pelos potenciais efeitos colaterais.
Os anti‐histamínicos associados a antileucotrieno assumem relevância na falha de monoterapia.
Os antagonistas de receptores de leucotrienos podem ser usados em adultos e crianças com rinite alérgica sazonal e em crianças pré‐escolares com rinite alérgica persistente, devido a eficácia, alta segurança e tolerabilidade.16 Essa linha de medicamentos pode ainda ser usada como tratamento adjuvante no tratamento das rinossinusites crônicas.
Os corticosteroides orais são úteis como medicação de resgate nas rinossinusites crônicas com pólipos, normalmente são usados por período curto de 1 a 3 semanas. Nas rinossinusites crônicas sem pólipos a evidência para seu uso é muito limitada, dessa forma a análise de um possível benefício frente aos potenciais riscos de uso dos corticosteroides orais deve nortear a decisão clínica. De forma semelhante, nas rinossinusites agudas bacterianas, o médico deve avaliar individualmente cada paciente, determinar a gravidade dos sintomas, os riscos dos corticosteroides orais e ponderar seu uso como uma opção de alívio sintomático.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
A revisão por pares é da responsabilidade da Associação Brasileira de Otorrinolaringologia e Cirurgia Cérvico‐Facial.
Como citar este artigo: Mion OG, Mello JF, Dutra DL, Andrade NA, Almeida WL, Anselmo‐Lima WT, et al. Position statement of the Brazilian Academy of Rhinology on the use of antihistamines, antileukotrienes, and oral corticosteroids in the treatment of inflammatory sinonasal diseases. Braz J Otorhinolaryngol. 2017;83:215–27.